[拼音]:xuexing
[外文]:blood group
人类血液特征之一。通常所谓血型多指红细胞表面抗原差异的分型。实际上血型概念已扩大到红细胞以外的所有其他血液成分,即白细胞、血小板、血清蛋白及红细胞酶等都有独自的型别。血型不仅是临床医学输血的重要基础,而且涉及了人类学、生物化学、肿瘤学、基因学、法医学及免疫学等课题范畴,因此受到高度重视。
1901年K. 兰德施泰纳首先发现了人类第一个血型──红细胞ABO血型,不仅奠定了临床输血和现代外科学基础,而且开创了免疫血液学及后来发展的免疫遗传学。在他以后半个世纪中,陆续发现了红细胞有400多种血型抗原,分属20多个系统。其中以ABO及Rh系统最重要。
ABO血型系统
ABO血型系统是安全输血的基础。兰德施泰纳在1901年首先发现人类有三种不同血型。1902年又发现第四种。根据红细胞是否含有A或B抗原(凝集原)将血型分为:A、B、AB、O(不含有A及B抗原)四型。其相应的抗体(凝集素)为抗A、抗B。
H抗原几乎所有红细胞都含有H抗原。 H抗原是A、B抗原的前身,在A及B基因作用下,通过特定途径,将部分H抗原分别转变为相应A与B抗原,AB型同时具有A与B基因,因而具有AB抗原。而O型者无A与B基因,故保留了全部H抗原,应为H型,但O型名称沿用已久,不宜改动,故仍称为O型。
红细胞上的血型抗原,有的在红细胞表面,有的在红细胞膜内。红细胞膜是由膜脂质、膜蛋白组成的双层类脂结构。膜脂质系脂质与蛋白质各占一半,而脂质中又以胆固醇为主。膜蛋白质含有糖蛋白及膜支架蛋白,其中糖蛋白又分为涎糖蛋白与区带3蛋白。ABO抗原是糖蛋白,不影响膜结构,在某些红细胞,如孟买型红细胞,即使没有 ABH抗原也不会发生溶血。但Rh抗原是膜内镶嵌蛋白,因而Rh null型红细胞由于没有C、c、D、E及e抗原,其形态呈唇形,功能不正常,容易发生溶血。
血型抗原的生物学特点
有以下三点:
(1)能刺激产生特异性抗体并与该抗体发生特异性反应,因此血型抗原与抗体不存在于同一个体中(表1)。
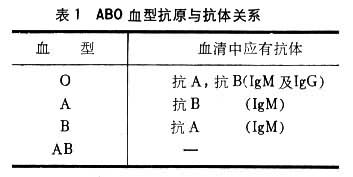
(2)抗原决定簇的特异性, ABO血型抗原的基础物质有 A、B、H等三种,这三种物质称为血型抗原物质(血型物质),由多肽类和多糖体组成。不同人的多肽类中氨基酸组成(即氨基酸决定簇)不同,其抗原性就有差异。而抗原的特异性由糖类决定簇显示。其多糖体为L-岩藻糖、D-半乳糖、 N-乙酰基-D-氨基半乳糖及N-乙酰基-D-氨基葡萄糖4糖体。H物质先结合L-岩藻糖成为A和B的先行物质,亦即H基因所产生的转移酶将L-岩藻糖连在第一个D-半乳糖上形成 H物质具有H抗原特异性,A基因和B基因又各自产生转移酶将N-乙酰基-D-氨基半乳糖和D-半乳糖分别结合到 H物质糖链末端的D-半乳糖上而产生A抗原和B抗原,而AB基因同时将各自糖连接于H抗原上,出现AB抗原之特性。
(3)血型抗原的遗传,人类血型遗传方式有常染色体显性、常染色体隐性和 X连锁显性等三种。大部分血型为常染色体显性,如ABO等三种抗原的遗传分别受三个等位基因控制。A和B是显性基因,O是隐性基因(表2)。
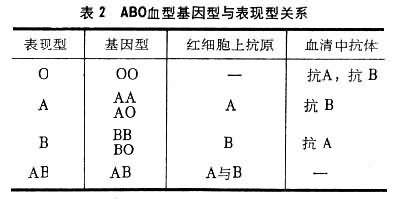
基因型是指个体所带有的基因总和。而表现型则指个体实际表现出来的血型。如AO基因型,因O是隐性基因,所以只能观察到A型所显示的特征。
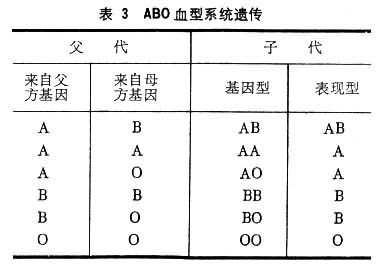
遗传方式是按照G.J.孟得尔的分离与自由组合规律进行;子代分别从父母中得到一个等位基因。故可有AA、AO、BB、BO、AB及OO等六个基因组合,相应的表现型则为A、B、AB、O四种(表3)。
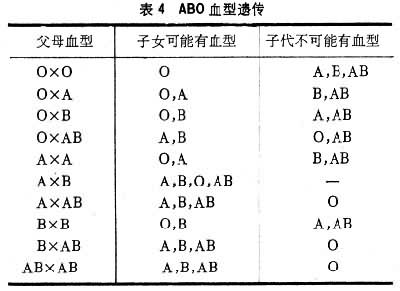
从表中可知,父母一方是O型者,不会有AB型子女,反之父母一方为AB型者,也不可能生育O型子女,但O型与AB型结合,子代就可能有A型与B型(表4)。
Rh血型系统的遗传
按照费希尔-雷斯二氏理论:Rh遗传是受每对染色体上分属三个基因位点而又紧密相连的三对等位基因控制,这六个基因分别为C、c、D、d、E、e,相应抗原为C、c、D、d、E、e(其中d抗原尚未发现,仅是理论推导)。由于基因紧邻无法进行交换,因此其遗传是以单倍型为单位。用抗C、c、 E、e及D抗体来检查,共发现八个单倍型、即DCE、 DCe、 DcE、Dce、dCE、dCe、dcE及dce。子代Rh基因,由父母之单倍型配成,例如,CdE/cde、 CDE/cdE等。抗D抗体可分成两型:D(+)、D(-)。用抗C与抗c可分成三型:C+c-、C+c+及C-c+。用抗E及抗e可分为三型:E+e+、E+e-、E-e+。由此计算表现型可有18个。因抗d抗体尚未发现,D(+)者、其基因系DD或Dd无法确定,因此,对D抗原只写一个符号,不写两个符号。如CDe/cde就可写成 CcDee。用D抗原阳性父方与D抗原阴性母方可画成Rh遗传方式如图。
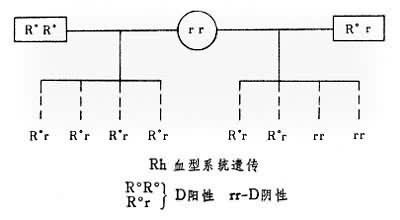
从以上可总结出血型遗传规律:
(1)子代不能具有双亲缺乏的遗传特征。
(2)若父代有两种表现特征,如AB型,子女必须有 A或 B。
(3)如果父母不具有相同的遗传特征,子代不可能具有成对的相同的等位基因。
(4)父代有一对相同的基因,子代必须有该基因特征。法医运用此规律,通过血清学检查ABO血型,再加上其他血液遗传特征如红细胞酶、血浆蛋白、白细胞抗原系统等,可鉴定父子关系──即父权问题。但也有例外,在少数家族中,发现父母一方为AB型,却生育O型子女。这是一种特殊AB型,称为CisAB型,此型仅占AB型人的0.018%,是因A和B基因紧密位于同一个染色体上遗传的结果。其特点为具有两种单倍型A(AB/O),其中B抗原较弱,而血清中含有B抗体。目前已发现CisAB主要有CisA2B3,CisA1B和CisA2B,而A与B基因在两条染色体上正常的AB型称之为transAB。使用血清学方法,难以区分CisAB型与transAB型,只能从家庭调查中发现,多数家庭涉及O型与AB型婚配。在同一个家庭中的不同CisAB型个体之间,CisAB的血清学特性相同;而不同家庭的CisAB个体之间,每种CisAB的血清学特殊性不相同,故作鉴定时须慎重。
另环境因素可引起血型改变,但这种改变是不会遗传的。常与疾病有关,待疾病好转后,这种变化可消失,如白血病引起的抗原性改变,获得性B抗原及假的变异体。假的变异体往往出现在同种异体骨髓、胎肝等移植中,如供、受者血型不全相同,在暂时植活病人中,可以观察到供者细胞血型,但这些血型将随排斥反应的发生逐渐消失,对于永久植活病人,可以长期观察到供者血型。又如胎儿血液可以进入母体循环系统,有时会观察到母亲血型的变异。血型不合的输血,可以引起受血者血型暂时改变。在二卵双生子或双精受精双胎中,常会出现血型的嵌合现象,即同时存在两种血型的血液细胞。
血型抗体
血型抗体属免疫球蛋白(以Ig表示)(见免疫球蛋白)。
红细胞的血型抗体,主要为IgM和IgG型,IgA型仅少量。表5示IgG与IgM型抗体的区别。
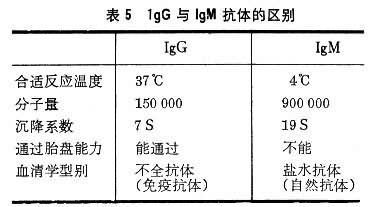
A型个体中抗B及B型个体中抗A大部分都是“自然抗体”属IgM型抗体,而O型个体中抗A、抗B及Rh血型系统大多为IgG型抗体。
“自然抗体”:是尚未探明真正刺激原因的抗体,目前认为可由食物及体内细菌刺激而成。因其在盐水介质中,能凝集相应抗原,故又称盐水抗体。
免疫抗体:经过一定免疫过程后,机体所产生的抗体,又因需加入其他试剂方能与相应抗原起凝集反应,故又称不全抗体(或胶固性抗体)。
血型抗原与相应抗体接触后可发生特异性凝集、溶血、遮断及沉淀四种反应。这四种不同反应的发生,决定于反应条件、抗原、抗体性质与强度。其中凝集反应与溶血反应,是引起严重输血反应原因之一,但又是血型检查与配血试验的基础原理。
凝集反应发生机理
红细胞表面存有唾液酸,故带有负电荷。负电荷之间相互排斥,在正常情况下,红细胞在介质中呈互相分离悬浮状态,细胞间距约100nm。当加入生理盐水后,在每个红细胞周围形成了由钠离子(Na+)和氯离子(Cl-)所组成的双层电离层;Na+被带有阴电荷的红细胞所包围形成内部电子云,而Cl-则在外层,因此降低了红细胞之间排斥力,促使其相互密集。加入IgM型相应抗体时,由于其分子结构中,最短边超过100nm,因此极易与两个红细胞接触,使之凝集。然而加入IgG型抗体,因其分子构形中,最长边小于100nm,只有通过各种方法如离心沉淀,介入特殊酶类等缩小红细胞间距,或加入某些制剂如白蛋白等在两个 IgG型抗体中起搭桥作用,使之与红细胞接触,达到凝集。
溶血反应
一些血型抗体在补体作用下,可使相应红细胞破坏而溶血。补体可能固定于抗原抗体复合物上,或在红细胞表面紧贴着抗体复合物。一个 IgM型抗体分子可在红细胞表面上固定补体,而IgG型抗体,则需两个分子参加,所以IgM型抗体更易引起溶血反应。
ABO抗原可出现在5周胎儿的红细胞表面,但出生时尚未完全成熟,因而抗原性较弱。至20岁时,抗原性最强,在正常情况下,保持终身不变。利用此特点,法医可根据血型分析对某些案件进行判断。50%新生儿的 ABO抗体来自母体,出生6个月后消失,但同时却迅速发展本身独立血型抗体。其滴度在青春期最高,以后随年龄增长而下降。他们与相应抗原发生反应(表6)。由此可见在输血时,必须在同型血间进行。过去一直认为O型血,血清中虽有效价较低的抗A和抗B,输入后被受血者的大量血浆所稀释,因而不会损伤受血者的红细胞,所以 O型血的供血者称为“万能供血者”。而今,已发现在40%O型人血清中除有自然抗A及抗B外,尚有免疫性抗A及抗B。若把这种O型全血输给A、B或AB型病人后,也会破坏受血人的红细胞而发生严重的溶血性输血反应。因此,在一般情况下,不应将O型全血输给非O型病人。但在不得已情况下,可允许O型浓集红细胞输给非O型者。

ABO血型系统的亚型
尤以A亚型为多。
A亚型目前已发现较多的A亚型为 A1、 A2、 A3、Aend、 Ael、Ax、Am、Ay等。其中A1和A2亚型在人群中分布较广。故 ABO血型实际上可分为6型即A1、A2、B、A1B、A2B及O型。
A1与A2型在性质上有较大差别(表7)。

从表中可知,抗A抗体能凝集A1、A1B、A2及 A2B红细胞。而抗A1仅能凝集A1、A1B红细胞。有的抗A抗体滴度较高,可凝集A2型红细胞,但有的较弱不与A2型红细胞起反应,因而在选择作为鉴定血型之标准血清时,应注意选用同时能检测A1及A2两种红细胞之血清,尤要保证A2型红细胞呈较强反应。
A2抗原位点数目仅是A1型的1/4,故抗原性较弱,在鉴定血型时,极易将 A2型误认为O型,A2B型误认为B型,造成配血困难。而在输血时,将A2型输给A1型病人时,一般无反应,但若将A1型输给A2型,有时因A2型受血者以往输过A1型血或曾怀孕胎儿为A1型,产生了免疫性抗A1抗体,再接受A1型血时即可发生A亚型不合的溶血性输血反应。
B亚型B亚型较少。一部分是先天遗传,另一部分则是后天获得。
后天获得性B亚型(假B型)又称类B型,大多出现在年龄过60岁,患有恶性肿瘤或下胃肠道感染之A1型患者。其红细胞与某些抗 B抗体发生部分凝集反应。因此在查血型时,可误认为AB型或B型。但该血型患者唾液中可发现有A、H物质但无B物质,而且血清中含有正常B抗体,不难鉴别。发生这种改变的机理,现认为系由于细菌所含脱乙酰酶将A抗原所具有的N-乙酰半乳糖胺转化为具有抗原B特征的半乳糖胺。
O亚型Oh又称孟买型,首先发现于印度孟买,后在美国也见到,发生率低。该血型的特点为红细胞上不含有H抗原,不与抗A、抗B及抗H抗体发生凝集反应,但血清中却含有上述抗体。故具有这种血型的病人,若需输血,只能接受Oh型血液。 H抗原在红细胞上的含量,按以下次序递减:O、A2、A2B、 B、A1及A1B。一般把ABO 血型抗原与 H抗原统称为血型物质。遗传主要受Hh两个等位基因控制,凡属于HH及Hh基因型者,红细胞上带有H抗原。而为hh基因型者,H抗原阴性,孟买型即为此型。
H抗体H抗体凝集红细胞能力按以下血型顺序递减:O、A2、A2B、B、A1、A1B。在Oh型血清中其强度可与抗A、抗B者相似,但有时则以微弱冷凝集形式出现在A1及A1B型血清中。临床上,H抗体主要用于ABO血型系统、亚型分型及鉴别分泌与不分泌型。其来源,有多种途径:从A及B型个体的血清中分离;从多种植物种子内提纯,尤以扁豆类为主。目前均采用后者,既经济且来源充沛。
分泌型与不分泌型ABH抗原还可存在于白细胞、血小板及组织细胞中。也以可溶性物质形式出现在多种液体内,如唾液、血清、精液、乳汁、胃液、汗、泪等,以唾液中含量最多。A型人可在唾液中分泌A型和 H型物质,B型人可分泌B型和H型物质,O型人只分泌H物质,这种人称为分泌型(Se型)。唾液中不含血型物质者称为不分泌型(se型)。
血型物质的临床意义
(1)可溶性物质与相应抗体结合后,可抑制抗体与相应的细胞发生凝集反应。从而可保护胎儿红细胞免受来自母体的抗体损伤。
(2)对于分泌型者,可利用唾液中血型物质作为ABO血型检查时的辅助依据。
(3)由于免疫抗体不被血型物质所中和,故利用此特点以鉴别抗体性质。
(4)血型物质可影响器官移植的成功率。
ABO血型系统与人类疾病关系除了 ABO血型不合会引起严重输血反应和母子 ABO血型不合可致新生儿溶血病外,ABO血型还可影响其他疾病。
(1)ABO血型物质本身亦是一种组织相容性抗原(移植抗原)。在器官移植实践中,发现器官供者与接受移植者ABO血型不合时,其移植物排斥率显著高于ABO合型者。
(2)夫妇间ABO血型不合可致不育和胎儿死亡率增加,目前认为有2/3妇女子宫颈局部可分泌一种特殊IgG型抗体,针对与本身ABO不合型精子,损伤其功能,阻滞其与卵子结合,从而影响生育。而胎儿死亡率增加,系母体内针对胎儿红细胞所产生的 IgG型抗体通过胎盘对胎儿以致死损伤。
(3)在许多恶性疾病时,红细胞可改变其表现型,如白血病人的A1型抗原可缺失或受抑制,H抗原却加强,B型抗原减弱或产生类B型。
(4)血型与某些疾病发病率关系:据统计,A型个体患胆结石、肝硬变、唾液腺肿瘤、胃、胰疾病、糖尿病和心肌梗死者高于其他型患者,十二指肠溃疡多见于O型和不分泌型患者。
ABO 血型系统在中国的分布特点是从北向南的方向:B基因频率逐渐下降,而O基因频率升高,云、贵、川和长江中下游地区A基因频率升高。不同人种中,ABO血型分布也表现出差异,在欧洲西北部和西南非洲地区,O基因频率比较高,居住在南美洲和中美洲的印第安人,几乎都是O型。北美洲的印第安人O基因和 A基因频率都比较高。而欧洲A基因频率最高,向亚洲方向逐渐降低。欧洲人中的A2基因频率高于亚洲人。澳大利亚土著人,A基因频率较高,而B基因频率低。美洲的印第安人也缺少B基因。B基因频率最高的地区在亚洲,其次为印度、埃及和西非洲,而欧洲的B基因频率最低。
Rh血型系统
1939年列文与斯特森首先发现一例特殊O型血,能与ABO血型同型供血者中80%人的红细胞发生反应。1940年兰德施泰纳与A.S.魏纳将恒河猴(Rhesus-monkey)的红细胞注入兔与豚鼠,所得的血清除能凝集恒河猴红细胞外,尚可与85%的白种人红细胞发生凝集作用。从而认为这些人群与恒河猴一样,其红细胞上有一种抗原;遂以Rhesus的字头取名称为Rh抗原,相应之抗体则称为Rh抗体。凡红细胞上有该抗原者称Rh阳性,反之谓 Rh阴性。经群体调查证明Rh抗原与ABO血型系统无关,系一种新型血型系统。所以一个红细胞上既有ABO血型抗原,也有Rh抗原。最近研究证明:来自动物的Rh抗体与从人体内获得之Rh抗体所测得的Rh抗原其性质上并不完全相同,临床上普遍采用人体Rh抗体来鉴测Rh血型。为了表明这两种抗体的差异,将沿用已久、广为人们所熟悉的Rh抗体代表从人体所获得之抗体,而来自动物的抗体命名为LW抗体以纪念兰德施泰纳与魏纳两位科学家。绝大多数人群的红细胞具有Rh抗原,仅有少数人无该抗原。
Rh血型系统的命名法有:
(1)费希尔-雷斯二氏法,即以上述Rh遗传理论为基础,其原理简单明确为临床所采用。
(2)魏纳氏法,魏纳认为Rh系统遗传受每条染色体上一个基因位点一个基因所控制,该基因具有多个等位基因,每个基因内含有由2~3个因子组成之凝集原,而这些因子可由特异抗体所检测。如基因R'决定凝集原Rh,而Rh可有 RH0、hr'和hr″3个因子。这种基因的概念,目前认为是较正确的,但实际使用不甚方便。
(3)罗森菲尔德氏法:罗森菲尔德以血清学反应为基础,采用了数字和符号来标记各抗原及表现型。如 Rh:1、2、-3、4、-5,表示红细胞与抗RH1、RH2、RH4抗体呈阳性反应,而与抗RH3、RH5呈阴性反应。可清楚表明抗体与抗原反应结果,便于利用计算机进行资料储存与复核,符合不断发现新抗原之发展需要。
在诸多Rh血型系统抗原中以C、 D、E、c及e抗原最为重要。而D抗原在红细胞上位点最多,因此抗原性最强,而其余抗原强弱则按以下次序 E>C>c>e。故临床上通常以D抗原存在与否来表示Rh阴性与阳性。凡具有能与抗D抗体发生反应的红细胞个体称Rh阳性,反之为Rh阴性。
Rh亚型较复杂,大都无特异性抗体,阳性率较低,检出方法繁琐。Du型是D抗原的一种亚型,因而在Rh血型检定中,若发现Rh阴性者,就要进一步用多批抗D抗体作试验,并作抗人球蛋白试验,以排除Du型后,方能确定Rh阴性。另在输血时,若Du型病人接受Rh阳性血,或该血型妇女怀有Rh阳性胎儿,均可产生抗D抗体,其性质类似Rh阴性者。反之,若将其作为Rh阴性供血者输于Rh阴性病人也可产生抗D抗体而致溶血性输血反应。故临床上,将Du型供血者按Rh阳性处理,而其作为受血者时应按Rh阴性者对待。
Rh血型的分布:在白种人中Rh阴性者约占15%,黑种人中约占4%,蒙古人中不到1%。居住在中国新疆的维吾尔族、哈萨克族、锡伯族、乌孜别克族和柯克孜族中,Rh阴性者约占5%,高于其他民族,汉族人Rh阴性者约占0.2~0.5%,而广西、云南等地少数民族中,Rh阴性比例低于汉族。
Rh血型抗体之临床意义仅次于ABO血型系统:
(1)Rh阴性受血者,反复接受Rh阳性血液后,可产生Rh抗体,若再输入Rh阳性血,即可发生红细胞凝集而造成溶血性输血反应。
(2)若Rh阴性妇女,曾怀孕或生育过Rh阳性胎儿,可产生Rh抗体,因而一旦接受Rh阳性正常人血液或再孕育Rh阳性胎儿后,可引起输血反应或发生新生儿溶血病。由于Rh不合型所致疾病可以预防,措施如下:
(1)认真作好血型之检定工作与交叉配血试验,尽量在同型血中进行输血。
(2)应用Rh特异免疫抗体,以预防新生儿溶血病。
血型的检查
ABO血型系统的鉴定方法有:
(1)平板法,此法简单迅速,常用于急症,或大规模供血者普查时。
(2)试管法,与平板法的区别在于所检查的红细胞必须用生理盐水洗涤数次,以除去其表面之血浆成分及某些抗体,使血型鉴定更安全可靠,常用于有多次妊娠史者,反复输血者和有输血反应史者。
以上检查法,最好采用对照试验,即用已知标准血清检查已定型红细胞,其目的是检查标准血清有否失效及抗血清之特异性滴度。
A亚型鉴定:一般用玻片法,用抗A1抗血清与受检者红细胞发生反应。若被检的红细胞与抗A1血清发生凝集反应则为A1型,反之为A2型。
Rh血型系统检查法,取决于所用标准血清抗体性质而定。如为完全抗体可用盐水凝集试验;如为不全抗体可应用胶体、木瓜酶、间接抗人球蛋白试验方法。目前以木瓜酶方法较为敏感与简易。
目前在一些先进国家中用自动血型测定仪以检测大量血型与抗体,可节省人力及时间。基本原理是将血型鉴定试验各步骤转化为连续流水作业过程,并应用聚乙烯吡咯烷酮 (PVP)或甲基纤维素等试剂加速凝集反应发生,减少孵育时间。红细胞在反应前用一种特殊酶处理以增加敏感性。
血小板血型
血小板血型抗原可以分为两大类:一类与其他血液成分及组织共有的抗原如细胞抗原 ABO、Jj2、Lea、Leb、I,i等。HLA-A、B 抗原。另一类为本身特有者。
血小板血型抗体主要为IgG型抗体,少部分为IgM型凝集抗体。除ABO血型抗体外,相应血小板自然抗体尚未发现,大都由输血、妊娠等同种免疫产生与检出。
临床意义:
(1)目前输用血小板,大多未进行HLA抗原配型,若多次输入异型HLA血小板可产生HLA抗体。其发生率与输血次数呈平行关系。使受血者的血小板数不上升。
(2)缺乏PlA1抗原多次妊娠的妇女,在接受了PlA1阳性血小板输注1周后产生相应抗体,这种抗体不仅能与外来血小板发生抗原抗体反应,并可累及自身血小板,从而发生输血后短暂的血小板减少性紫癜。偶可威胁生命。
(3)母子PlA1抗原不相容性新生儿血小板减少症。
血清蛋白血型,1955年索尼蒂斯首次发现人类的结合珠蛋白(Hp)具有遗传多态性,从而表明人类血清中的蛋白质与红细胞、白细胞及血小板一样也具有“型”的差别,称为血清型。至今已发现多种,主要有Hp型、Gc型、Gm型、Km型、Am型、Tf型、Ag型、Lp型、C3型、白蛋白型、运铜蛋白型、 α1-抗胰蛋白酶型等,各型再分为几种型别。在实际应用中,由于Hp型最大的生理功能是清除血中的游离血红蛋白。少量的溶血时,血中Hp值的降低很明显,所以在疑为溶血性贫血,血型不相容输血等人中,测定Hp含量可作为诊断方法之一。亦可用其精制Hp成分输注给血型不合输血而致少尿的患者,促进利尿及应用于施行体外循环法时除去游离血红蛋白。
Gc型及Gm、Km型多用于研究人类遗传学、分子遗传学、免疫遗传学及法医学鉴定等。如亲子鉴定:用8种Gm因子计算,父权否定几率是40.7%,用Km 系的否定几率是16.6%。若同时使用红细胞血型、血清型、酶型等综合鉴定,则其父权否定的几率可达95.0%,可显著提高鉴定的可靠性。
系的否定几率是16.6%。若同时使用红细胞血型、血清型、酶型等综合鉴定,则其父权否定的几率可达95.0%,可显著提高鉴定的可靠性。